El suicidio es un problema de salud pública de primer orden nuestro país, aunque la tasa española de 7,6 sea inferior a la media europea de 11,8 por 100.000 habitantes y año (INE, 2016). En 2016 fallecieron por suicidio en España 3600 personas, 10 cada día, con una diferencia de género muy clara: la tasa de suicidio en mujeres fue de 3.8 y la de hombres 11,6 por 100.000 h/a. A partir de los 65 años la tasa de suicidio en varones aumenta exponencialmente por encima de los 20 suicidios por 100.000 h/a. Estas diferencias epidemiológicas son muy importantes en la elaboración de planes de prevención del suicidio efectivos.
Los factores de riesgo mejor documentados son la enfermedad mental, muy especialmente la depresión asociada o no al consumo de alcohol y, sobre todo, los antecedentes de tentativas de suicidio previas. Estos factores son problemas de salud prevalentes sobre los que tenemos la oportunidad de intervenir de forma eficaz para reducir el riesgo de suicidio asociado.

Situaciones sociales estresantes, generalmente asociadas a situaciones de pérdida o duelo y la dificultad para acceder a ayuda personal, son factores también muy relevantes cuando hablamos de riesgo de suicidio. Desde el sistema de salud las posibilidades de intervención sobre estos factores estresantes y la situación de apoyo social precaria son menores, pero no son desdeñables. Por ejemplo, la intervención efectiva en la gestión de enfermedades crónicas en las que el dolor es relevante. Nadie discute que, dentro de las estrategias efectivas que, desde el sistema sanitario y especialmente desde atención primaria, se deben incluir estan la evaluación sistemática del estado de ánimo y de la repercusión funcional del dolor, con el fin de poder aplicar soluciones efectivas.
Se considera que un nivel socioeconómico bajo es un factor social de riesgo de menor peso que la enfermedad mental pero, dada su mayor prevalencia, el peso epidemiológico a nivel poblacional es similar. Está claro que intervenciones para mejorar la situación de pobreza, elevar el nivel educativo y facilitar el acceso al empleo en la población general, tendrían un impacto muy relevante en la prevención del suicidio a nivel poblacional.
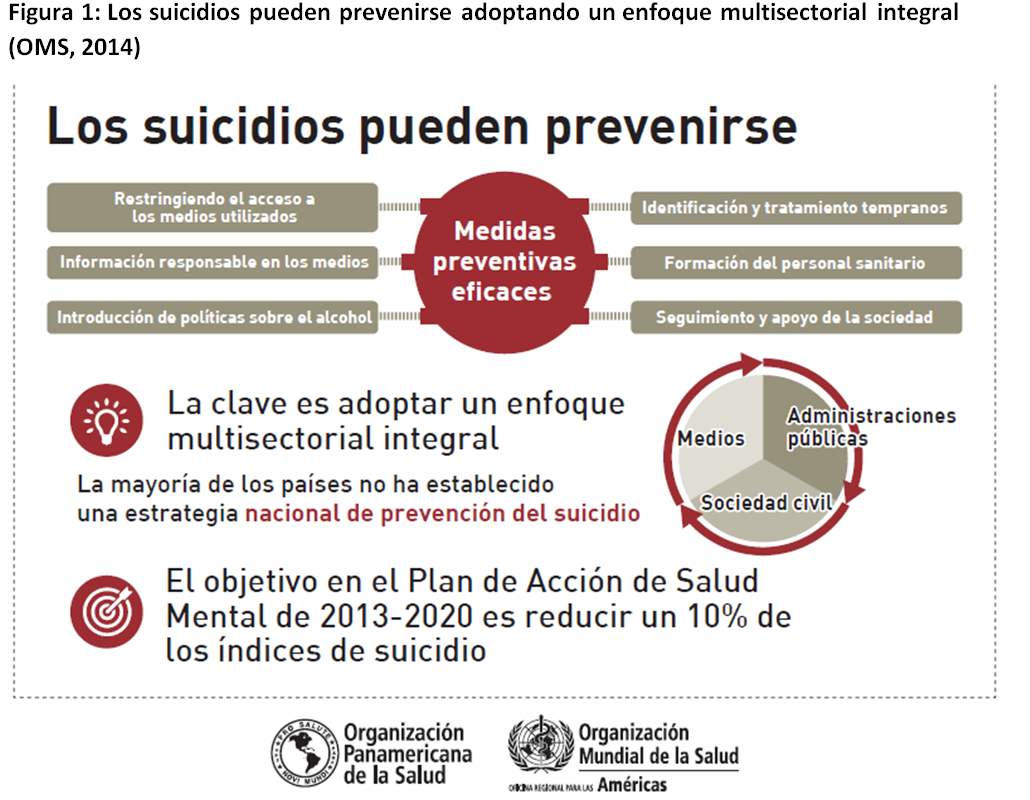
Los suicidios pueden prevenirse (Fig.1) si los programas de prevención de suicidio incluyen acciones en distintos niveles y no se limitan exclusivamente al ámbito de la salud. La efectividad en la prevención del suicidio se consigue integrando diversas acciones desde el ámbito de la asistencia sanitaria de atención primaria y especializada, y también desde la salud pública, con estrategias que deben integrarse en todas las políticas públicas (OMS, 2014).
 Los dos ejemplos más destacados y con evidencias favorables en la prevención de la muerte por suicidio son el programa europeo European Alliance Against Depression (EAAD) y el norteamericano Zero Suicides. En el programa EAAD, una de las estrategias más importantes es la de mejorar la calidad del tratamiento de la depresión en atención primaria con la participación de los especialistas en salud mental, tal y como se propone en el programa INDI. La otra es la de asegurar que los pacientes que sobreviven a una tentativa de suicidio, tengan la oportunidad de acceder a un tratamiento especializado. El Código Riesgo Suicidio Catalunya, asegura esta acción eficaz de prevención de suicidio en personas con mayor riesgo de forma equitativa.
Los dos ejemplos más destacados y con evidencias favorables en la prevención de la muerte por suicidio son el programa europeo European Alliance Against Depression (EAAD) y el norteamericano Zero Suicides. En el programa EAAD, una de las estrategias más importantes es la de mejorar la calidad del tratamiento de la depresión en atención primaria con la participación de los especialistas en salud mental, tal y como se propone en el programa INDI. La otra es la de asegurar que los pacientes que sobreviven a una tentativa de suicidio, tengan la oportunidad de acceder a un tratamiento especializado. El Código Riesgo Suicidio Catalunya, asegura esta acción eficaz de prevención de suicidio en personas con mayor riesgo de forma equitativa.
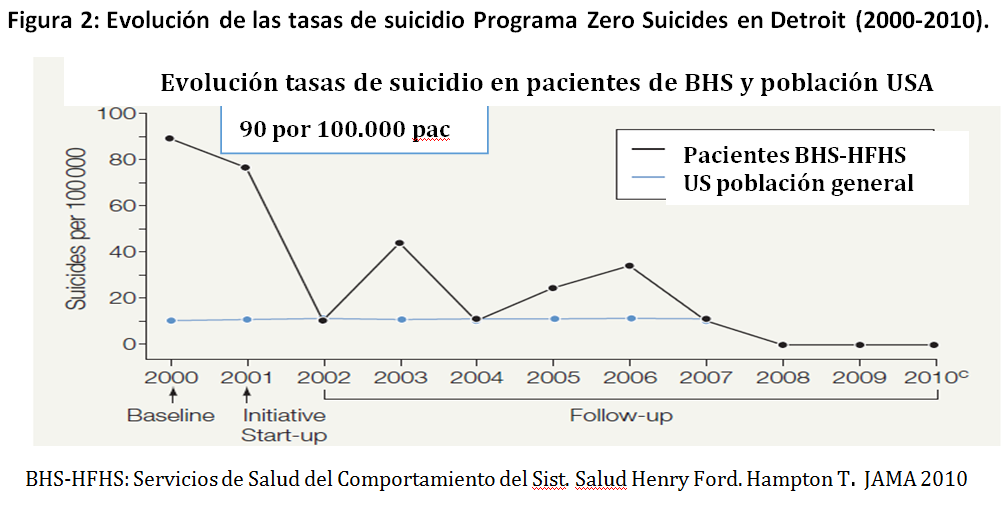
El programa Zero Suicides es más complejo y contó con una gran dotación de recursos en USA, pero demostró que era posible reducir la mortalidad por suicidio en una comunidad que se lo propone, como ocurrió en Detroit entre los años 2000 y 2010 (Figura 2).
 Los profesionales de la salud tenemos un reto a nuestro alcance: reducir los fallecimientos por suicidio aplicando la evidencia científica disponible. En nuestro medio esto supone:
Los profesionales de la salud tenemos un reto a nuestro alcance: reducir los fallecimientos por suicidio aplicando la evidencia científica disponible. En nuestro medio esto supone:
a) mejorar la detección y el tratamiento de la depresión en primaria, como el INDI ha demostrado que puede hacer, incorporando entre otras cosas el rol de la enfermera gestora de casos;
b) perfeccionar la aplicación del programa Código Riesgo Suicidio, que asegura una visita priorizada por el especialista en salud mental a todos los pacientes en los que se detecta un riesgo alto (en la mayoría de los casos a partir de una tentativa de suicidio) y refuerza la continuidad asistencial mediante un contacto telefónico.
Actualmente más del 70% de los fallecidos por suicidio no han tenido la oportunidad de recibir una atención psiquiatrica y psicológica adecuadas. Desde atención primaria tenemos la oportinidad de mejorar la detección y cooperar en el seguimiento de los pacientes en riesgo, reduciendo la fragmentación asistencial en la que muchos pacientes pueden quedar fatalmente atrapados. La integración de los profesionales de salud mental en los equipos de primaria, es una oportunidad para mejorar de una vez por todas los resultados en salud sobre depresión y riesgo de suicidio.
Bibliografía:
Aragonès E, Piñol JL, Caballero A, López-Cortacans G, Casaus P, Hernández JM, Badia W, Folch S. Effectiveness of a multi-component programme for managing depression in primary care: a cluster randomized trial. The INDI project. J Affect Disord. 2012 Dec 15;142(1-3):297-305.
Catsalut. Instrucció 10/2015. Atenció a les persones en risc de suïcidi (CRS). Departament de Salut. Generalitat de Cataluny, 2015. Disponible en:
Cebrià AI, Parra I, Pàmias M, Escayola A, García-Parés G, Puntí J, Laredo A, Vallés V, Cavero M, Oliva JC, Hegerl U, Pérez-Solà V, Palo DJ. Effectiveness of a telephone Management programme for patients discharged from an emergency department after a suicide attempt: controlled study in a Spanish population. J Affect Disord 2013;147(1-3):269-76.
Hampton T. Depression care effort brings dramatic drop in large HMO population’s suicide rate. JAMA. 2010 May 19;303(19):1903-5. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/?term=jama+depression+care+effort+brings+dramatic+drop+in+large+hmo
Hegerl U, Wittmann M, Arensman E, van Audenhove C, Bouleau JH, van der Feltz-Cornelis C, et al. The European Alliance Against Depression (EAAD): A multifaceted, community-based action programme against depression and suicidality. World J Biol Psychiatry. 2008; 9: 51-8. Disponible en:
http://informahealthcare.com/doi/abs/10.1080/15622970701216681
Hawton, K., et al N., 2015. Suicide following self-harm: findings from the Multicentre Study of self-harm in England, 2000-2012. J Affect Disord 175, 147-151.
Li Z1, Page A, Martin G, Taylor R. Attributable risk of psychiatric and socio-economic factors for suicide from individual-level, population-based studies: a systematic review. Soc Sci Med. 2011 Feb;72(4):608-16.
Riblet NBV et al. Strategies to prevent death by suicide: meta-analysis of randomised controlled trials. Br J Psychiatry. 2017 Jun;210(6):396-402.
Stuckler D, Basu S, Suhrcke M, Coutts A, McKee M. The public health effect of economic crises and alternative policy responses in Europe: an empirical analysis. Lancet 2009; 374: 315–23.
Woltmann E, Grogan-Kaylor A, Perron B, Georges H, Kilbourne AM, Bauer MS. Comparative effectiveness of collaborative chronic care models for mental health conditions across primary, specialty, and behavioral health care settings: systematic review and meta-analysis. Am J Psychiatry. 2012 Aug;169(8):790-804.
World Health Organization. Preventing suicide. A global imperative. Luxemburg, 2014. Disponible en: http://apps.who.int/iris/bitstream/10665/131056/1/9789241564779_eng.pdf
Yoshimasu K, Kiyohara C, Miyashita K; Stress Research Group of the Japanese Society for Hygiene. Suicidal risk factors and completed suicide: meta-analyses based on psychological autopsy studies. Environ Health Prev Med. 2008 Sep;13(5):243-56.
Programme “Zero Sucides” . Disponible en:www.zerosucides.com.

Diego Palao Vidal, Profesor Titular de Psiquiatría
Director ejecutivo de salud mental en el Hospital Universitario Parc Taulí – Universitat Autònoma de Barcelona
dpalao@tauli.cat; @DiegoJPalao


